Bệnh cảnh lâm sàng xuất hiện đột
ngột với các triệu chứng toàn thân như đau đầu, sốt, gai rét, đau cơ đi kèm với
các biểu hiện đường hô hấp. Biểu hiện lâm sàng
thay đổi từ nhẹ giống cảm cúm thông thường đến hội chứng nặng với biểu
hiện suy hô hấp nặng (ARDS) và suy đa tạng nhất là cúm A H5N1. Tổn thương phổi
thường gặp trong nhiễm cúm A H5N1 là thâm nhiễm lan toả, thâm nhiễm kẽ. Điều trị
chủ yếu là điều trị triệu chứng, tuy nhiên những trường hợp nặng cần hỗ trợ hô
hấp (thở oxy, thông khí nhân tạo), điều trị kháng sinh là cần thiết trong những
trường hợp bội nhiễm phổi do vi khuẩn. Điều trị thuốc kháng virut có thể được
áp dụng tuy nhiên hiệu quả chưa được đánh giá. Biện pháp phòng bệnh được áp dụng
là tiêm phòng vacxin nhưng virut cúm đặc biệt cúm A dễ biến đổi nên việc điều
chế vacxin hạn chế.
1. Định nghĩa:
Là một bệnh
truyền nhiễm cấp tính, dễ gây thành dịch lớn do nhiễm virut cúm, có biểu hiện
lâm sàng là nhức đầu, đau mình mẩy, sốt, ho và mệt mỏi. Bệnh gây ảnh hưởng lên đường
hô hấp trên và dưới, thông thường bệnh diễn biến tự khỏi song có thể gây nhiều
biến chứng nặng hay gặp, nguy hiểm nhất là viêm phổi do vi khuẩn và suy đa tạng.
2. Virut học:
Virut cúm (Influenza
virus) là thành viên họ Orthomyxoviridae, gồm 3 týp A, B và C. Virut cúm
A được chia thành nhiều phân týp dựa trên kháng nguyên bề mặt ngưng kết hồng cầu
Hemagglutinin (H) và neuraminidase (N).
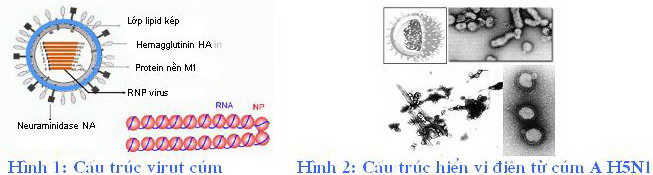
Về hình thái học virut
cúm A, B, C tương tự nhau. Các virion là những phân tử hình cầu, bề mặt không đồng
đều, đường kính 80 – 120 nm và có 1 lớp vỏ lipid trên bề mặt là nơi xuất hiện những glycoprotein H và N. Kháng thể của
kháng nguyên H là yếu tố quyết định chủ yếu sự miễn dịch đối với virut cúm,
trong khi những kháng thể của kháng nguyên N giới hạn sự lây truyền và góp phần
làm giảm nhiễm virut. Bộ gen virut cúm A và B gồm 8 đoạn ARN đơn có 890 – 2341
nucleotid, mã hoá các protein cấu trúc và phi cấu trúc. Virut cúm rất dễ biến dị
nhất là virut cúm A. Do biến dị nên virut cúm gồm nhiều phân týp. Mỗi lần virut
biến dị kháng nguyên HA và NA bị biến đổi, do đó gây khó khăn trong việc sản xuất
vacxin phòng bệnh cúm. Có 16 loại kháng nguyên H (H1 -> H16) và 9 kháng nguyên N (N1 -> N9), nghĩa là có tất cả
144 tập hợp các loại virut cúm A.
3. Dịch tễ học:
Các vụ dịch cúm gần như
được ghi nhận hàng năm, mặc dù mức độ lan rộng và độ nguy hiểm của chúng thay đổi.
Virut cúm B gây những đợt bùng phát nói chung ít lan rộng và nhẹ hơn so với bệnh
do virut cúm A gây ra. Những vụ dịch lan rộng và nghiêm trọng đều do virut cúm
A gây ra. Sự ưu thế này là kết quả sự biến đổi đáng chú ý của kháng nguyên H và
N. Những sự biến đổi kháng nguyên chính được gọi là chuyển đổi kháng nguyên. Nguồn
gốc của các chủng gây đại dịch vẫn chưa được rõ. Do có khác biệt rõ rệt giữa những
cấu trúc bậc 1 của ngưng kết tố hồng cầu của các phân nhóm khác nhau (H1, H2,
H3) người ta cho rằng biến đổi kháng nguyên chủ yếu do đột bién tự nhiên của
gen ngưng kết tố hồng cầu. Do bộ gen của virut cúm có tính phân đoạn nên có thể
có sự sắp xếp cùng loại với tỷ lệ cao, điều này gợi ý rằng các chủng gây đại dịch
có thể xuất hiện do sự sắp cùng loại các gen virut của người và virut cúm của động
vật. Có những mối quan tâm cho rằng những sự tái sắp xếp có lẽ đã xảy ra vào năm
1997 ở Hồng Công, nơi mà các trường hợp nhiễm bệnh do virut cúm A H5N1 kéo dài
trên một loài chim. Tuy nhiên chỉ có một vài trường hợp cúm A H5N1 được xác nhận
và bệnh không lây cho cộng đồng. Virut cúm A lưu hành trong các đại dịch cho thấy
sự lệch hướng kháng nguyên của kháng nguyên H. Những lệch hướng kháng nguyên
này xuất phát từ đột biến điểm của đoạn ARN mã hoá ngưng kết tố hồng cầu và sự
thay đổi acid amin ở ít nhất 2 vị trí kháng nguyên chủ yếu của phân tử ngưng kết
hồng cầu. Vì 2 đột biến điểm không xuất hiện đồng thời, người ta cho rằng sự lệch
hướng kháng nguyên là do đột biến điểm xuất hiện liên tục trong suốt quá trình
lây truyền virut từ người này sang người khác.
Các vụ dịch cúm xuất hiện
hầu hết vào tháng mùa đông ở những vùng ôn đới bắc và nam bán cầu. Trái lại
virut cúm A xuất hiện quanh năm ở những nước nhiệt đới. Một yếu tố chủ yếu quyết
định sự lan rộng và mức độ trầm trọng của vụ dịch là mức độ miễn dịch của quần
thể dân chúng có nguy cơ. Khi một dạng kháng nguyên virut mới xuất hiện mà
kháng thể chống nó có ít hoặc không có trong cộng đồng thì các đợt bùng phát có
thể xảy ra. Những đợt dịch như vậy có thể tiếp tục trong một thời gian cho đến
khi miễn dịch trong cộng đồng đạt đến mức cao. Những năm tiếp sau đại dịch cúm,
sự lêch hướng kháng nguyên giữa những virut cúm sẽ gây ra những đợt bùng phát với
mức độ nghiêm trọng khác nhau trong đại dịch đã lưu hành trước đó. Tình trạng đó
tồn tại cho đến khi xuất hiện tính kháng nguyên mới của chủng đại dịch. Các nhà
khoa học lo ngại virut cúm A H5N1 có thể tiến hoá thành dạng dễ lây từ người
sang người làm lây bệnh nhanh chóng và là bệnh nguy hiểm chết người. Điều này
có thể xảy ra khi 1 người nhiễm virut gây bệnh cúm thông thường sau đó lại nhiễm
virut cúm gia cầm, 2 virut này tái tổ hợp trong cơ thể bệnh nhân tạo ra chủng
virut dễ lây lan thành dịch.
Virut cúm B gây những đợt
bùng phát nói chung ít lan rộng và ít trầm trọng hơn so với nhiễm virut cúm A.
Ngưng kết tố hồng cầu (H) và neuraminidase của virut cúm B ít biến đổi. Những đợt
dịch cúm B thường xuất hiện ở những nơi đông người như trường học, đơn vị quân đội,
nhà trẻ….
Trên thế giới xuất hiện
những vụ đại dịch cúm: 1918 do virut cúm A H1N1 gây chết 40 triệu người, 1957
do virut cúm A H2N2, 1968 nay do virut H3N2. Virut cúm A H5N1 xuất hiện đầu
tiên tại Hồng Công năm 1997 gây nhiễm cho 18 người, trong đó có 6 người tử
vong, bệnh có liên quan chặt chẽ với dịch cúm gia cầm. Báo cáo của WHO số lượng
người nhiễm virut cúm A H5N1 trên thế giới đến 29/11/2006 như sau:
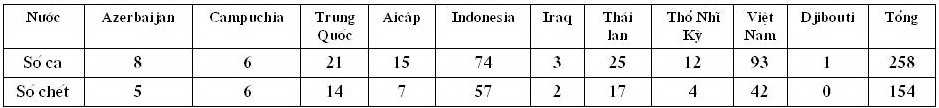
Tại Việt Nam từ tháng 12/2003 đến nay đã xuất hiện những đợt dịch cúm gia cầm
(cúm A H5N1) trên 64 tỉnh trong cả nước tiêu huỷ hàng trăm triệu con gia cầm. Dịch
trên người xảy ra ở nhiều tỉnh thành phố với 93 trường hợp mắc bệnh và 42 trường
hợp tử vong.
Đường lây nhiễm của virut cúm: Do hít phải các giọt nhỏ từ đường hô hấp của
người bệnh, tuy nhiên chưa xác định được rõ ràng đường lây truyền của cúm A H5N1,
có các chứng cứ phù hợp với đường lây từ gia cầm sang người, có thể từ môi trường
sang người, chưa có đủ cơ sở để khẳng định có sự lây truyền từ người sang người
của cúm A H5N1 và đường lây truyền này còn đang được nghiên cứu.
4. Cơ chế bệnh sinh:
Vị trí đầu tiên của nhiễm virut cúm là biểu mô đường hô hấp do hít phải
virut từ những chất tiết đường hô hấp của bệnh nhân bị nhiễm bệnh. Khởi đầu sự
lây nhiễm virut liên quan đến những tế bào biểu mô hình trụ có lông mịn nhưng cũng
có thể ảnh hưởng lên những tế bào đường hô hấp khác như tế bào phế nang, tế bào
tuyến nhầy và đại thực bào. Trong tế bào bị nhiễm, virut nhân lên trong khoảng
4 – 6 giờ, sau đó được giải phóng để lây nhiễm cho tế bào bên cạnh hay gần đó.
Bằng cách đó, sự lây nhiễm có thể từ một vài ổ tế bào nhỏ lan đến một số lượng
lớn tế bào đường hô hấp sau vài giờ. Nghiên cứu mô bệnh học cho thấy có những
biến đổi thoái hoá, bao gồm mô hạt, hốc không bào, sưng và nhân đông đặc trong
những tế bào bị nhiễm. Các tế bào thực sự bị hoại tử và bong tróc. Ở một vài
vùng biểu mô trụ trước đó đã được thay bằng tế bào biểu mô dẹt và dị sản. Mức độ
nghiêm trọng của bệnh xảy ra đồng thời với số lượng virut giải phóng trong dịch
tiết, do đó mức độ sao chép của virut có thể là yếu tố quan trọng trong cơ chế
bệnh sinh. Những bằng chứng còn cho thấy cơ chế bệnh sinh của những triệu chứng
chung của bệnh cúm có thể liên quan đến sự cảm ứng của cytokin, đặc biệt là yếu
tố hoại tử u a (TNF a) và Interleukin 6.
Đáp ứng của vật chủ với nhiễm virut cúm có thể liên quan đến một phức hợp
tác động lẫn nhau của kháng thể dịch thể, kháng thể tại chỗ, miễn dịch trung
gian tế bào, Interferon và những đáp ứng khác. Đáp ứng kháng thể huyết thanh có
thể được phát hiện vào tuần thứ 2 sau nhiễm bằng những kỹ thuật khác nhau: ức
chế ngưng kết hồng cầu (HI), cố định bổ thể (CF), trung hoà, ELISA và xét nghiệm
kháng thể kháng neuraminidase. Kháng thể trực tiếp chống lại ngưng kết tố hồng
cầu dường như là chất trung gian quan trọng nhất của miễn dịch. Kháng thể tiết
từ đường hô hấp nhất là IgA đóng một vai trò chính trong việc bảo vệ chống lại
nhiễm trùng. Những đáp ứng miễn dịch trung gian tế bào khác nhau, cả kháng
nguyên đặc hiệu và không đặc hiệu có thể được phát hiện sớm sau khi nhiễm và phụ
thuộc vào tình trạng miễn dịch trước đó của vật chủ. Những đáp ứng này bao gồm
tăng sinh tế bào T, tế bào T gây độc tế bào, hoạt động của tế bào chết tự
nhiên. Interferon được tìm thấy trong dịch tiết đường hô hấp trong một thời
gian ngắn sau khi sự giải phóng virut xảy ra và tăng nồng độ Interferon đồng thời
giảm sự phóng thích virut. Người ta cho rằng Interferon, đáp ứng miễn dịch qua
trung gian tế bào và/hay đáp ứng viêm không đặc hiệu đều có ý nghĩa quan trọng
trong giảm nhẹ bệnh.
5. Lâm
sàng:
Bệnh cúm là bệnh đặc trưng do sự xuất hiện đột ngột các triệu chứng toàn
thân như đau đầu, sốt, gai rét, đau cơ đi kèm với các biểu hiện đường hô hấp.
Biểu hiện lâm sàng của bệnh rất rộng, thay đổi từ nhẹ, không sốt giống cảm cúm
thông thường đến hội chứng nặng với biểu hiện của đường hô hấp nặng và suy đa tạng.
Bệnh cúm thông thường: Thường
do cúm B gây ra, bệnh thường lành tính và tự khỏi trong vòng 7 ngày. Tuy nhiên
cũng cần chú ý tới biến chứng (viêm phổi màng phổi, viêm tai xương chũm…..) của
bệnh nhất là ở trẻ em và người già > 65 tuổi. Thời gian ủ bệnh 24 – 48 giờ,
với khởi phát sốt cao, gai rét, ớn lạnh, nhức đầu, đau mình, mệt mỏi nhiều và cảm
giác như kiệt sức. Bệnh nhân ho với cơn ngắn không có đờm. Sau thời gian ngắn bệnh
chuyển sang thời kỳ toàn phát:
Sốt cao 38 – 39°C, chán ăn, mệt mỏi, tiểu ít, đau đầu, đau mỏi
người.
Các biểu hiện đường hô hấp: bao giờ cũng xảy ra và xuất hiện ngay những
ngày đầu với mức độ nặng nhẹ khác nhau: Biểu hiện viêm mũi họng: Hắt hơi, chảy
nước mũi, chảy nước mắt. Các triệu chứng viêm thanh khí phế quản: ho khan, khàn
tiếng… Thăm khám bệnh nhân cúm có thể không ghi nhận gì đặc biệt trong những trường
hợp nhẹ. Trong những trường hợp nặng có thể thấy họng đỏ, hạch cổ, phổi có ít
ran nổ….
Sốt thông thường kéo dài 2 – 5 ngày rồi giảm đột ngột. Bệnh nhân vã mồ hôi,
tiểu nhiều, viêm họng giảm rồi biến mất. Sốt có thể giảm từ từ nhưng nếu sốt trở
lại cần đề phòng biễn chứng. Thời kỳ lại sức kéo dài với các triệu chứng mệt mỏi,
biếng ăn, mất ngủ.
Bệnh do nhiễm cúm A
H5N1 (cúm gia cầm)
Lâm sàng nhiễm
virut cúm A H5N1 có thể có các thể không có triệu chứng, thể bệnh nhẹ nhưng chủ
yếu là các thể bệnh nặng với các tổn thương phổi lan toả và suy đa tạng. Thời
gian ủ bệnh dài hơn thể cúm thông thường, ở Hồng Công từ 2 – 4 ngày, Việt Nam,
Thái Lan có thể kéo dài 8 ngày. Những trường hợp trong cùng gia đình thời gian
khởi phát cách nhau khoảng 2 – 5 ngày nhưng có thể dao động 8 – 17 ngày. Các
biểu hiện chủ yếu:
Sốt cao >
38°C có thể gai rét hay rét run.
Biểu hiện
toàn thân giống như cúm thông thường kèm theo các triệu chứng đường hô hấp dưới.
Một số trường hợp có đau bụng, nôn, ỉa chảy phân nhiều nước không có nhầy máu.
Triệu chứng đường
hô hấp dưới xuất hiện sớm và thường gặp khi bệnh nhân đến viện: Bệnh nhân xuất
hiện ho có đờm, khó thở tiến triển, thở nhanh, tím môi và đầu chi. Thời gian xuất
hiện khó thở phụ thuộc vào tổn thương phổi nhưng thông thường khoảng 5 – 7 ngày
sau khi khởi phát bệnh. Khám lâm sàng có thể thấy ran nổ, ran ẩm và ran rít.
Chụp X quang
phổi: Tổn thương phổi trên Xquang thường xuất hiện vào ngày thứ 5 sau khi khởi
phát bệnh (dao động từ 3 – 10 ngày). Thâm nhiễm lan toả, đa ổ hoặc kiểu đốm,
thâm nhiễm kẽ, đông đặc tiểu thuỳ hoặc thuỳ. ít có tràn dịch màng phổi, khi có
tràn dịch màng phổi cần chẩn đoán phân biệt với các bệnh khác hoặc bội nhiễm.
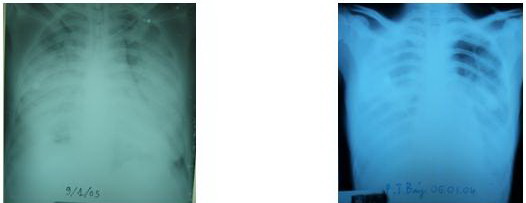
Hình 3: Tổn
thương phổi trong nhiễm cúm A H5N1
Tình trạng
suy hô hấp liên quan đến hiện tượng thâm nhiễm lan toả 2 phổi và biểu hiện của
hội chứng suy hô hấp cấp tiến triển (ARDS). Suy đa phủ tạng trong nhiễm cúm A
H5N1 rất thường gặp với suy thận, suy gan, suy hô hấp…… Tỷ lệ tử vong của bệnh
cao khoảng 50% các trường hợp bệnh được chẩn đoán. Bệnh nhân thường tử vong sau
khi khởi phát bệnh 9 – 10 ngày và phần lớn liên quan đến ARDS và suy đa tạng.
6. Xét nghiệm:
Xét nghiệm
virut học: Phân lập virut từ dịch họng, dịch tỵ hầu, dịch phế quản hay đờm.
Virut thường được phát hiện trong mô nuôi cấy hay ít phổ biến hơn được tìm thấy
trong khoang màng ối của phôi gà sau 48 – 72 giờ sau tiêm truyền. Những xét
nghiệm chẩn đoán nhiễm virut nhanh hiện nay phát hiện nucleoprotein hay
neuraminidase của virut với độ đặc hiệu và độ nhạy cao từ 57 – 81% so với nuôi
cấy mô. Acid nucleic của virut phát hiện trong những mẫu bệnh phẩm lâm sàng bằng
phản ứng chuỗi polymerase (PCR), phiên mã ngược (RT-PCR). Định týp virut (A và
B) có thể dùng kỹ thuật miễn dịch huỳnh quang hay HI. Những phương pháp huyết
thanh học để chẩn đoán chủ yếu có ích trong nghiên cứu hồi cứu.
Những xét
nghiệm khác không giúp nhiều cho chẩn đoán nhiễm virut cúm nhưng đánh giá tiên
lượng bệnh và giúp ích cho điều trị như công thức máu: giảm bạch cầu, đặc biệt
giảm tế bào lympho, giảm tiểu cầu mức độ nhẹ đến trung bình. Khi bạch cầu máu tăng
có thể do nhiễm khuẩn thứ phát…
7. Chẩn đoán:
Chỉ dựa vào
triệu chứng lâm sàng và dịch tễ học rất khó chẩn đoán xác định nhiễm virut cúm đặc
biệt nhiễm virut cúm A H5N1.
Để chẩn đoán
xác định nhiễm virut cúm cần dựa vào các xét nghiệm virut học như nuôi cấy virut, phát hiện acid nucleic
(PCR, RT-PCR) hay huyết thanh chẩn đoán.
Cần chẩn đoán
phân biệt với các bệnh hô cấp cấp tính do virut khác, Mycoplasma pneumoniae
hay vi khuẩn…
8. Điều trị:
Đối với các
thể bệnh cúm thông thường, điều trị chủ yếu là giảm các triệu chứng do bệnh gây
ra như sốt, đau đầu, đau mỏi người. Bệnh nhân cần được nghỉ ngơi cho đến khi hết
sốt, ăn thức ăn dễ tiêu và uống nhiều nước.
Đối với trường
hợp nhiễm cúm A H5N1 phần lớn bệnh nhân cần hỗ trợ hô hấp trong 48 giờ đầu nhập
viện. Các thuốc kháng virut cũng được sử dụng cho bệnh nhân, tuy nhiên hiệu quả
của nó còn bàn cãi và đang được nghiên cứu
Thuốc kháng
virut: Đây là thuốc ức chế enzyme tham gia vào quá trình giải phóng virut ra khỏi
tế bào vật chủ. Thường sử dụng Oseltamivir (uống) và Zanamivir (hít). Nên sử dụng
thuốc sớm ngay sau khi nghi ngờ nhiễm cúm A H5N1 trong khi chờ kết quả xét nghiệm.
Liều dùng cho người lớn và trẻ em > 13 tuổi: 75 mg x 2 lần/ngày x 7 ngày. Sự
kháng thuốc Oseltamivir là do đột biến dẫn đến thay thế một acid amin đơn trong
Neuraminidase N1 (His274Tyr). Ribavidin ức chế cả virut cúm A và B, có tác dụng
kháng virut bổ sung với thuốc ức chế neuraminidase trên invitro.
Thuốc kháng
sinh được sử dụng nhằm điều trị viêm phổi trong giai đoạn chưa khẳng định xét
nghiệm và đồng thời chống vi khuẩn bội nhiễm phổi nhất là nhiễm trùng bệnh viện.
Hồ trợ hô hấp
có vai trò quan trọng trong điều trị viêm phổi do cúm A H5N1. Tuỳ theo mức độ
thiếu oxy của bệnh nhân có thể sử dụng thở oxy qua kính mũi, qua Mask hay thông
khí nhân tạo không xâm nhập hay xâm nhập. Ngoài ra cần phải hồi sức suy đa tạng,
nâng cao thể trạng, bồi phụ nước và điện giải, điều trị triệu chứng khác và
dinh dưỡng đầy đủ cho bệnh nhân
9. Dự
phòng:
Biện pháp chủ yếu của sức
khoẻ cộng đồng để phòng bệnh cúm là sử dụng vacxin cúm. Do tính dễ biến dị của
virut cúm nên chế tạo virut cúm gặp nhiều khó khăn. Vacxin làm từ kháng nguyên
của týp virut gây bệnh cúm năm nay rất khó bảo vệ được cơ thể đối với týp gây bệnh
cúm năm sau. Tuy nhiên nếu virut làm vacxin và virut lưu hành hiện tại có sự
liên hệ gần nhau thì có thể có từ 50 – 80% người sử dụng vacxin phòng ngừa được
bệnh cúm. Có hai cách khắc phục khó khăn trên trong nghiên cứu phát triển
vacxin cúm: Một là sản xuất vacxin cúm đa týp kháng nguyên; hai là căn cứ vào dự
đoán dịch tễ học để dự đoán týp cúm mới sẽ xuất hiện trong năm tới để sản xuất
vacxin phòng ngừa týp đó. Tại Nhật Bản vacxin cúm được sản xuất theo cách thứ
nhất. Kháng nguyên của các phân týp virut cúm gây bệnh trong 10 năm trở lại đã được
sử dụng để làm vacxin hỗn hợp. Vacxin này chứng tỏ hiệu quả phòng bệnh tốt. Các
vacxin có giá trị hiện nay được tinh chế cao và có ít tác dụng phụ. Vacxin nên được
dùng sớm vào mùa thu trước đượt bùng nổ bệnh cúm và phân lập lại hàng năm để
duy trì miễn dịch chống lại những giống virut cúm phổ biến nhất. Có các loại
vacxin cúm: Vacxin bất hoạt và vacxin sống giảm động lực. Vacxin bất hoạt gồm
các phân týp virut cúm được bất hoạt bởi formalin hoặc ether. Vacxin cúm bất hoạt
kích thích sinh kháng thể với mức cao ở người lớn nhưng không cao ở trẻ em. Đây
là một trong những lý do thúc đẩy nghiên cứu vacxin virut cúm sống giảm độc lực.
Vacxin cúm sống giảm độc lực được phát triển trên cơ sở ký thuật di truyền, người
ta tạo ra các chủng virut không gây bệnh, được ghép gen mã hoá tổng hợp HA và
NA. Vacxin cúm sống giảm động lực được dùng bằng cách nhỏ vacxin vào mũi hoặc bơm
xịt vacxin vào mũi họng. Virut sẽ nhân lên trong tế bào đường hô hấp và gây đáp
ứng miễn dịch bảo vệ tại chỗ và toàn thân cho cơ thể. Hiện nay các vacxin cúm tái
tổ hợp đang được nghiên cứu trong phòng thí nghiệm và sử dụng thực nghiệm trên động
vật. Mặc dù hiện nay virut cúm A H5N1 chưa lây nhiễm được từ người sang người
nhưng ngay từ bây giờ các nhà khoa học đang tập trung nghiên cứu một số loại
vacxin khác nhau để dự trữ nhằm dập tắt đại dịch cúm nếu phát tán và lan truyền
ở người.
Ngoài biện pháp sử dụng
vacxin phòng bệnh cúm, chúng ta có thể sử dụng các biện pháp khác đặc biệt
trong nhiễm cúm A H5N1 như cách ly bệnh nhân nghi ngờ và bệnh nhân chẩn đoán
nhiễm cúm A H5N1, mang các phương tiện bảo hộ lao động (đi găng, đội mũ, khẩu
trang N95, quần áo bảo hộ….), rửa tay … Một số trường hợp có thể sử dụng các
thuốc kháng virut để dự phòng. Cách phòng bệnh này được áp dụng cho người có
nguy cơ cao nhưng chưa được tiêm phòng vacxin cúm hay vacxin dùng trước đó
không có hiệu quả do thay đổi kháng nguyên của virut đang lưu hành. Đối với những
trường hợp phơi nhiễm với nguồn lây nhưng không mang các phương tiện bảo hộ, cần
uống thuốc dự phòng: Oseltamivir (Tamiflu) 75 mg x 1 viên/ngày x 5 ngày.
BS Nguyễn Văn
Dũng
Khoa Truyền nhiễm – BVBM




